政府對策〉強化分級醫療 健保署推「大家醫計畫」促進全民健康
慢性病成健保「燒錢王」,高齡化社會更使情況加劇,如何強化分級醫療,在第一線提早注意到慢性病危險因子,延緩病程至關重要。健保署預計推動「大家醫計畫」,由診所家醫醫師把關,讓全民更健康並為健保續命。 撰文/林良昇 八十多歲的老奶奶患有糖尿病等多種慢性病,她不跑大醫院,選擇去住家附近的診所,還參加診所開辦的巷弄長照站、銀髮健身俱樂部,聽從營養師建議,從運動、飲食著手改善健康,以免病況惡化。 這樣基層第一線照護慢性病的現場,出現在醫師陳宏麟於南投埔里小鎮開設的診所。曾待過大醫院的陳宏麟,二○○二年聽從母親的呼喚回到故鄉衛生所服務,到後來自己開設診所,至今已逾二十年,「我們把慢性病的照護當成一生努力的志業。」他堅定地說。 「人口老化會有三個特色,就是患者高齡化、病齡長期化、慢病共病化。」陳宏麟談到,醫療必須從早期篩檢到共病照護,最後延緩失能的發生,如果不採取行動,「花費會愈來愈多,挑戰會愈來愈大!」
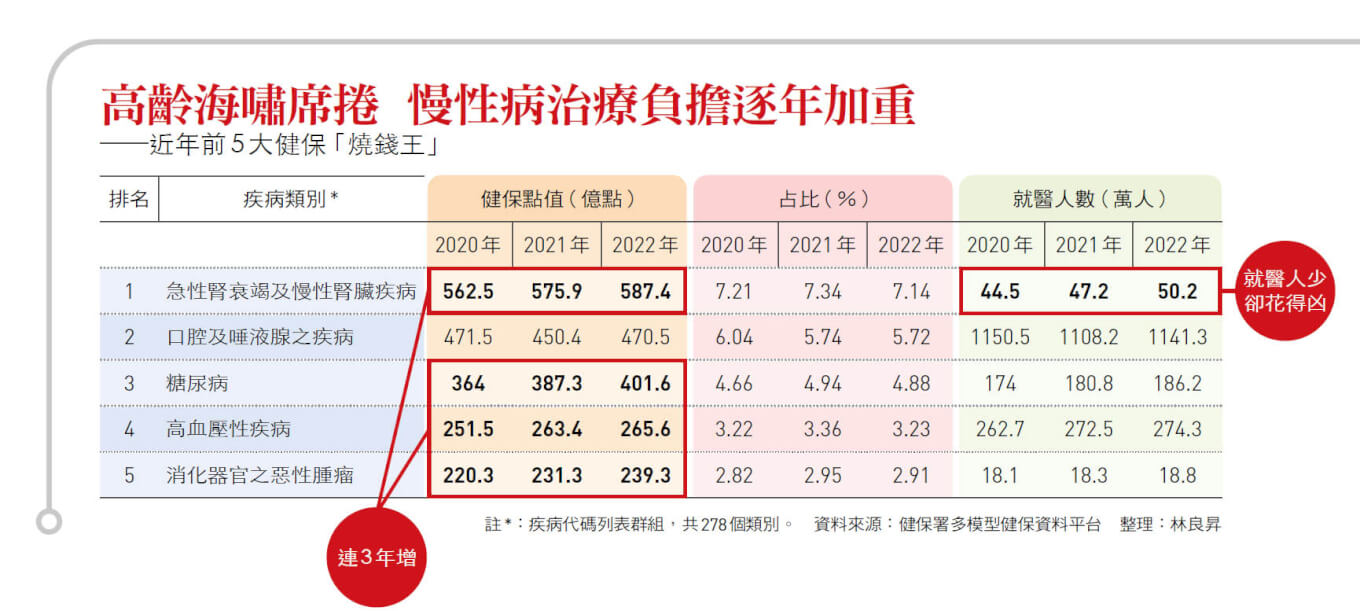
高齡化社會加重全民健保負擔 腎病就醫人雖少 花費逾三倍平均點值 面對高齡化社會,擔負醫療重任的全民健康保險負擔益發沉重,如何讓銀髮族在人生的最後階段活得更健康,在基層第一線的診所至關重要,像陳宏麟這樣的家庭醫師就是要角。 對長年入不敷出、財務岌岌可危的健保而言,慢性病治療的負擔有多重?數字會說話,據中央健康保險署統計,近幾年前五大健保「燒錢王」,排名依序是「急性腎衰竭及慢性腎臟疾病」(腎臟病、洗腎等)、「口腔及唾液腺之疾病」、「糖尿病」、「高血壓性疾病」、「消化器官之惡性腫瘤」(胃腸道癌),若將癌症納入慢性病範疇,健保的前五大「燒錢王」,就有四類是慢性病。 以二二年為例, 最燒錢的腎臟相關疾病,全國就醫人數不過五○.二萬人,人數僅為第二名口腔類疾病的二十二分之一,卻耗費健保高達五八七億的點值,占總點值七.一四%,而平均每人花費十一.七萬點,更是全國平均每人花費三.六萬點的三倍以上。 「高血糖、高血壓、高血脂三高疾病,就算不包含併發症,每年至少花費五百多億點。」健保署醫務管理組組長劉林義說明,慢性病病情會逐步惡化,一開始可能只是「代謝症候群」,控制不好就會演變成糖尿病,最終若進展成腎臟病,需要透析醫療(洗腎)的花費巨大,「但只要預防做得好,根本不會生病,一定最省錢。」
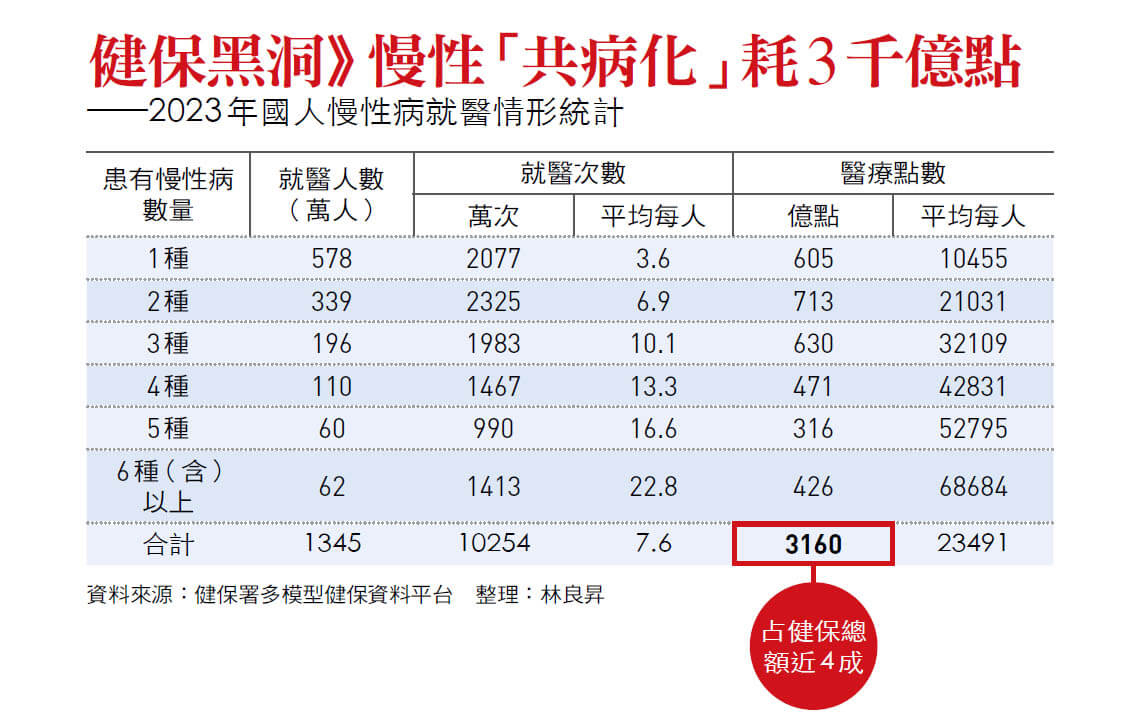
六成慢性病患得不只一種慢性病 去年計逾三千億點數 占總額近四成 除病況會惡化而增加健保消耗外,慢性病更常見「共病」,導致健保支出「接二連三」,猶如無底洞;以二三年為例,慢性病就醫人數為一三四五萬人,其中五七八萬人只有一種慢性病,而有約六成的慢性病患者「不只得一種慢性病」。在多重因素下,造成去年慢性病所花費的醫療點數超過三千億點,占健保總額近四成。 不難看出,因慢性病病程會逐步加重,從小病變大病、大病變共病,若早期在第一線診所就注意到慢性病危險因子提前預防,能有效減緩病況惡化後造成的醫療資源長期消耗,這也是「分級醫療」被認為扮演關鍵角色的原因。 只不過,在第一線醫師眼中,「分級醫療」對大眾是知易行難;診所醫師、中華民國醫師公會全國聯合會常務理事王宏育就點出,台灣就醫自由化,不像美國必須由家庭醫師轉診才能到大醫院就醫,在制度上「我們的國家未真正鼓勵分級醫療」。 陳宏麟指出,邁入高齡化,慢性病必須在社區解決,基層診所因應趨勢有做出改變,強調診所賦能、社區守護,但就算政府喊了多年分級醫療,轉變仍不夠,社區的醫療需求尚未得到滿足。 陳宏麟舉糖尿病為例, 英國、美國、澳洲,有逾九成患者是在基層第一線診所進行醫療;在台灣,十年前則僅不到四成是在診所,近幾年雖已增長至四七%,但明顯「還有一段路要走」。 不僅「分級醫療」難落實,國家政策上,對疾病預防的投入有限,也讓「預防勝於治療」淪為口號。王宏育直言,投入預防與治療的經費不成比例,今年用於治療的健保總額是八七五五億元,但負責預防的國民健康署預算,即使加上「菸捐」,也只有一四○億元,「這是哪門子的預防勝於治療?」他提出質問。

▲隨台灣邁入高齡化社會,讓銀髮族活得更健康,除關乎福利外,也能有效減緩慢性病醫療花費,拯救健保。圖為醫師陳宏麟在診所與長者互動。陳宏麟診所提供
其實,面對危機,政府不是作壁上觀,早在○一年起,健保署就推動「糖尿病及初期慢性腎臟病等論質計酬方案」(P4P-DM/CKD)、「家庭醫師整合性照護計畫」(家醫計畫),「代謝症候群防治計畫」(代謝計畫)等政策,並預計於今年將各種方案計畫的部分內涵整合,推動號稱「家醫二.○」的「大家醫計畫」,盼能在提升民眾健康的同時,減少醫療資源消耗。 劉林義解釋,所謂「論質計酬」是希望改變現行健保「論量計酬」的矛盾,因為後者代表著醫師把病人顧得愈好,醫師收入卻反而減少,所以「必須往預防的角度走,醫師的收入也該給予保障」。 簡言之,健保署推動「大家醫計畫」除了是延續「家醫計畫」,鼓勵同地區數家診所與醫院組成「社區醫療群」,提供含健康管理的醫療服務,也整合「論質計酬」方案,以病人為主體落實「全人照護」,藉社區醫療群早期發現患者,協助個案追蹤管理,延緩慢性病病程。 此外,健保署擬八月由地區醫院啟動「醫院版家醫計畫」,預計花五億元納入未被收案管理的二三三萬名三高病人。 另一方面,由於病人不一定會找同一位醫師看病,病人資訊分散,「大家醫計畫」預計建置「家醫大平台」,把就醫、疫苗接種、健康檢查等資訊按人歸戶,讓醫師對病人情況更清楚,而參加計畫的醫師也必須接受教育課程,增進不同科別醫療知識。 雖然,「大家醫計畫」立意良善,但「論質計酬」方案仍被認為誘因不足;像是照護一位糖尿病病人,其特定檢驗項目指標控制良好,每位個案一年僅會支付醫師二五○到七五○元,「一天超過一塊錢,就皇恩浩蕩了!」王宏育苦笑。 儘管第一線醫師仍有怨言, 但不諱言診所也須努力自我提升,取信於病人;而政府長年推動的政策雖然緩慢,不過也確實讓整體環境逐漸進步。 事實上,事態不是完全絕望,據健保署統計,過去近六百萬名參與「家醫計畫」的病人,其醫療門診費用平均結餘數,從一九年的四○四點逐年提升至二二年的七八○點,有一定的長期成效。 此外,在慢性病中具指標性的「洗腎」就醫人數,雖總數仍有增長,但近年來的年成長率已放緩,從一九年的二.九%逐年下降到二二年的一.六%,到了二三年,更出現罕見的「負○.四%」負成長現象,讓健保署頗為振奮。 如同基層醫師所言,我們確實在進步,但做得還不夠,面對高齡化衝擊,如何從實務上著手,節流並減少醫療浪費,在拯救健保的同時,讓台灣人活得更健康,政府必須做好功課正面迎戰。
閱讀完整內容本文摘錄自
慢性病成健保難以承受之重
今周刊
2024/6月 第1434期
相關